Przewlekłe zapalenie trzustki
| ||
| pancreatitis chronica | ||
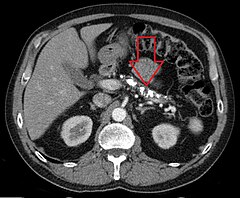 Liczne zwapnienia w trzustce u chorego chorego na przewlekłe zapalenie trzustki, obraz TK | ||
| ICD-10 | K86 | |
| K86.0 | Przewlekłe zapalenie trzustki wywołane alkoholem | |
| K86.1 | Inne przewlekłe zapalenia trzustki | |
| DiseasesDB | 9559 | |
| MedlinePlus | 000221 | |
Przewlekłe zapalenie trzustki, PZT (łac. pancreatitis chronica) – przewlekła, zapalna choroba trzustki, charakteryzująca się postępującymi, nieodwracalnymi zmianami miąższu (z następowym włóknieniem) oraz przewodów trzustkowych, co prowadzi do stopniowego upośledzenia czynności zewnątrz- i wewnątrzwydzielniczej tego narządu. Choroba ma przebieg wieloletni, jej podłożem jest najczęściej nadużywanie alkoholu, a dominującym objawem – zwykle ból brzucha. Jednym z następstw przewlekłego zapalenia trzustki jest wtórna cukrzyca.
Epidemiologia
Dokładne dane dotyczące częstości występowania przewlekłego zapalenia trzustki nie są znane. Ocenia się, że wynosi ona 0,04-5%. W Polsce dane szacunkowe mówią o rocznej zachorowalności 5-10/100 tys. i chorobowości wynoszącej 30-57/100 tys.
W przypadku alkoholowego PZT częściej chorują mężczyźni, a szczyt zapadalności przypada na 4. i 5. dekadę życia.
Idiopatyczne PZT występuje z podobną częstością u kobiet i mężczyzn. Pierwsze objawy występują ok. 10-20 roku życia w wypadku postaci wcześnie występującej i ok. 50-60 roku życia w postaci późno występującej.
Autoimmunologiczne PZT występuje częściej u mężczyzn, ze szczytem zapadalności 45-75 lat.
Dziedziczne PZT daje pierwsze objawy już w pierwszej dekadzie życia.
Etiopatologia
Przyczyny i czynniki ryzyka
Zaproponowano klasyfikację czynników ryzyka rozwoju przewlekłego zapalenia trzustki pod nazwą TIGAR-O[1] Podział na 6 grup czynników etiologicznych:
- toksyczno-metaboliczne (T)
- idiopatyczne (I)
- genetyczne (G)
- autoimmunologiczne (A)
- nawracające lub ciężkie ostre zapalenie trzustki (R od ang. recurrent)
- zaporowe (O od ang. obstructive)
Czynniki toksyczno-metaboliczne stanowią 70-90% wszystkich przypadków PZT, a pozostałe razem wzięte 10-30%.
Najczęściej do uszkodzenia trzustki prowadzi alkohol. W wywiadzie u chorych na przewlekłe zapalenie trzustki, w krajach rozwiniętych w 70-90% stwierdza się nadużywanie alkoholu. Rozwój choroby zależy w pewnym stopniu od ilości spożywanego alkoholu, nie ma jednak znaczenia jego rodzaj i sposób spożywania. W etiopatogenezie PZT z alkoholem współdziałają najprawdopodobniej inne czynniki chorobowe, w tym predyspozycja genetyczna, czynniki dietetyczne oraz czynniki środowiskowe. Wskazuje na to fakt, że do rozwoju schorzenia dochodzi tylko u 10% alkoholików.
Pozostałe czynniki toksyczne oprócz alkoholu to:
- palenie tytoniu - niezależny, czynnik ryzyka, który przyśpiesza postęp i ujawnienie się choroby w alkoholowym i późno pojawiającym się idiopatycznym zapaleniu trzustki[2][3]
- przyjmowanie lub nadużywanie niektórych leków
- hiperkalcemia (np. w przebiegu nadczynności przytarczyc)
- hiperlipidemia (hipertrójglicerydemia)
- przewlekła niewydolność nerek
Idiopatyczne przewlekłe zapalenie trzustki jest drugie co do częstości po postaci alkoholowej. Występują dwa szczyty zachorowań:
- wcześnie pojawiające się
- późno pojawiające się
- oraz tropikalne
Czynniki genetyczne:
- mutacje
- niedobór α1-antytrypsyny
Od 1995 roku wprowadzono termin autoimmunologiczne przewlekłe zapalenie trzustki. Charakteryzuje się naciekami z komórek plazmatycznych w trzustce oraz odpowiedzią terapeutyczną na kortykoterapię.
Nawracające, przebyte ciężkie ostre zapalenie trzustki oraz po radioterapii.
Zaporowe PZT polega na utrudnieniu odpływu soku trzustkowego do dwunastnicy:
- trzustka dwudzielna (pancreas divisum)
- pancreas annulare (wada rozwojowa)
- zmiany dotyczące utrudnienia odpływu soku trzustkowego przez brodawkę Vatera
- guzy trzustki
- uchyłki dwunastnicy
- zmiany zwężające przewód trzustkowy pourazowe i po ozt
- zwężenie w brodawce
Zmiany anatomopatologiczne
Najczęstszym zjawiskiem anatomopatologicznym jest przewlekłe zapalenie oraz włóknienie, a także utrata czynnego miąższu trzustki. Proces fibrotyczny ma charakter ogniskowy, odcinkowy lub rozlany. Występowanie zwapnień wskazuje na późną fazę PZT. Występują zmiany przewodu trzustkowego i jego rozgałęzień (zwężenia, rozszerzenia, złogi i zwapnienia). W przebiegu PZT często stwierdza się występowanie torbieli, najczęściej torbieli rzekomych.
Objawy i przebieg
Najczęstszym (występującym w ok. 85% przypadków) i najbardziej typowym objawem przewlekłego zapalenia trzustki jest ból brzucha.
Ma on charakter piekący, przeszywający, świdrujący lub ściskający; jest nawracający, uporczywy i ma zróżnicowane, czasem znaczne nasilenie. Występuje głównie po posiłku (po ok. 15-30 min.) i jest zlokalizowany głęboko w nadbrzuszu, najczęściej w górnym lewym kwadrancie jamy brzusznej, często z promieniowaniem do pleców w okolicę między Th12 i L2.
Ból może trwać kilka dni lub nawet tygodni, rzadko mija w ciągu 24 godzin. W początkowym okresie choroby ból występuje w postaci okresowych napadów; później bóle są coraz silniejsze i trwają coraz dłużej.
U większości pacjentów ból zmniejsza się lub ustępuje w ciągu 5-25 lat trwania choroby[8].
Inne objawy przewlekłego zapalenia trzustki:
- postępująca utrata masy ciała
- podwyższony poziom glukozy we krwi – nieprawidłowa tolerancja glukozy i stopniowo rozwijająca się cukrzyca
- uporczywa biegunka zwykle o charakterze tłuszczowym, będąca wynikiem niepełnego trawienia pokarmów wskutek niedoboru enzymów trzustkowych
- niewielkiego stopnia żółtaczka (przy ucisku wewnątrztrzustkowej części przewodu żółciowego)
- świąd skóry
Objawy wymagają dokładnej diagnostyki w celu różnicowania z rakiem trzustki.
Rozpoznanie
Na podstawie wywiadu i badania fizykalnego można tylko podejrzewać przewlekłe zapalenie trzustki. To rozpoznanie jest prawdopodobne, jeśli częste bóle brzucha połączone są ze spadkiem masy ciała i biegunkami u osoby nadużywającej alkoholu.
Ze względu na znaczną rezerwę czynnościową trzustki postawienie prawidłowego rozpoznania może być opóźnione nawet o kilka lat. Szczególnie biorąc pod uwagę, że testy oceniające funkcję trzustki dają pozytywne wyniki dopiero przy bardzo znacznym stopniu uszkodzenia miąższu trzustki (ok. 90%).
Upośledzenie wchłaniania tłuszczów występuje wcześniej niż wchłaniania białka. Chociaż wykazanie upośledzenia wchłaniania tłuszczów jest niecharakterystycznym objawem, stwierdzenie go może wskazywać na niewydolność zewnątrzwydzielniczą trzustki[9].
Obecność widocznych w badaniach obrazowych zwapnień i złogów jest charakterystyczne dla przewlekłego zapalenia trzustki (szczególnie postaci alkoholowej). Inną charakterystyczną zmianą w badaniach obrazowych jest nieregularne poszerzenie głównego przewodu trzustkowego i jego gałęzi.
W przebiegu choroby oznaczenie stężenia enzymu trawiennego amylazy (i wytwarzanego przez trzustkę) w surowicy krwi i w moczu daje zmienne wyniki. Może być nieco zwiększone, ale często też jest prawidłowe. Z tego względu badanie to, nie ma ani znaczenia diagnostycznego, ani prognostycznego.
Duże znaczenie w diagnostyce ma wykonanie ultrasonografii i tomografii komputerowej, co pozwala na bezpośrednie uwidocznienie trzustki. Ultrasonografia pozwala również na ustalenie przyczyny zapalenia np. kamicy pęcherzyka żółciowego oraz przewodów żółciowych, a także powikłań tej choroby, którymi mogą być np. torbiele trzustki.
Specjalistycznym badaniem przeprowadzanym w szpitalu jest wsteczna endoskopowa cholangiografia (w skrócie ECPW), w czasie której za pomocą specjalnego przyrządu wstrzykuje się do przewodu trzustkowego środek kontrastowy, dzięki któremu możliwe jest dokładne zobrazowanie przebiegu i kształtu tego przewodu. Ze względu na inwazyjność tej metody diagnostycznej i możliwość wystąpienia powikłań, zwykle wykonuje się niżej wymienione badania, a ECPW jest zarezerwowana przede wszystkim do przypadków z planowaną interwencją zabiegową.
Inne badania :
- cholangio-NMR
- ultrasonografia endoskopowa (EUS)
Na konferencji w Rosemont w 2009 r. przedstawiono propozycję diagnostycznej klasyfikacji przewlekłego zapalenia trzustki w oparciu o wynik badania ultrasonografii endoskopowej[10].
Ze względu na trudności diagnostyczne rozpoznawanie tego schorzenia jest, szczególnie w początkowym okresie choroby, nadużywane i stawiane błędnie. Przewlekłe zapalenie trzustki jest chorobą stosunkowo rzadką, występuje np. kilkadziesiąt razy rzadziej niż zawał mięśnia sercowego i kilkaset razy rzadziej niż bakteryjne zapalenie płuc.
Powikłania
Najważniejsze powikłania występujące w przebiegu przewlekłego zapalenia trzustki:
- torbiele rzekome trzustki (u 10-25% chorych)
- żółtaczka mechaniczna, poprzez uciśnięcie (zwężenie) przewodu żółciowego wspólnego (u 5-10% chorych)
- wodobrzusze trzustkowe
- zakrzepica żyły śledzionowej, z możliwością wystąpienia nadciśnienia wrotnego, żylaków żołądka i krwawienia z przewodu pokarmowego (u 2-4% chorych)
- tętniak lub tętniak rzekomy okolicznych naczyń (np. tętnicy śledzionowej)
- rak trzustki (zwiększone ryzyko rozwoju tego nowotworu w PZT, szczególnie w dziedzicznym)
- wysięk opłucnowy
- zwężenie dwunastnicy
Leczenie
Zasady ogólne
Leczenie przyczynowe jest tylko możliwe w przypadku autoimmunologicznego zapalenia trzustki. Zastosowanie kortykoterapii powoduje ustępowanie objawów chorobowych, a także zmian stwierdzanych w badaniach obrazowych i testach laboratoryjnych. Stosuje się prednizon w dawce dobowej 0,5–1 mg/kg masy ciała/dobę przez 4 tygodnie, a następnie dawki zmniejsza się o 5 mg co tydzień. Przez kilka miesięcy zalecane jest stosowanie terapii podtrzymującej.
W pozostałych przypadkach możliwa jest tylko terapia objawowa.
- zwalczanie dolegliwości bólowych
- leczenie cukrzycy i innych zaburzeń metabolicznych
- leczenie dietetyczne i zapobieganie niedożywieniu, w tym zakaz spożywania alkoholu i palenia tytoniu (z wykorzystaniem leczenia odwykowego)
- leczenie powikłań[11]
Leczenie dietetyczne
U pacjentów z przewlekłym zapaleniem trzustki zalecana jest dieta bogatobiałkowa i bogatokaloryczna (2500-3000 kcal/dobę). Posiłki powinny być mniejsze objętościowo, za to częstsze (5-6 w ciągu doby). Spożycie pokarmów tłuszczowych powinno być zależne od indywidualnej tolerancji pacjenta, jednak, przy substytucji enzymów trawiennych, nie powinno być mniejsze niż 60-70 g tłuszczu/dobę.
Istotne znaczenie ma suplementacja witamin rozpuszczalnych w tłuszczach – A, D3, E i K, a także witaminy C (400 mg/dobę). Poza tym wskazane jest uzupełnianie diety o inne witaminy: B12, kwas foliowy, a także pierwiastki śladowe i antyoksydanty takie jak selen, β-karoten i metionina.
Przy skrajnej nietolerancji pokarmowej tłuszczów, zaleca się zastosowanie średniołańcuchowych kwasów tłuszczowych (MCT). Nadmierna podaż błonnika w diecie może prowadzić do zmniejszenia aktywności egzogennych enzymów trzustkowych.
Zwalczanie dolegliwości bólowych
Zwalczaniu występujących w przebiegu tego schorzenia dolegliwości bólowych sprzyjają zmiany stylu życia, leczenie dietetyczne i leczenie przy użyciu preparatów enzymatycznych. Jeżeli takie postępowanie jest nieskuteczne do terapii wprowadza się leki przeciwbólowe:
- nienarkotyczne leki przeciwbólowe (paracetamol, NSAIDs)
- leki spazmolityczne
- analgetyki opioidowe (w wybranych przypadkach, ze względu na ryzyko uzależnienia)
- leki przeciwdepresyjne (pomocniczo w niektórych sytuacjach klinicznych)
- blokada splotu trzewnego lub przecięcie współczulnych włókien nerwowych
- zabiegi endoskopowe
- sfinkterotomia brodawki dwunastniczej większej i mniejszej
- poszerzanie przewodu trzustkowego za pomocą stentów
- usuwanie złogów
- leczenie torbieli rzekomych
- zabiegi operacyjne (najczęściej w celu leczenia powikłań PZT lub jeżeli inne metody leczenia przeciwbólowego są nieskuteczne)
- różnicowanie w kierunku innych przyczyn bólu (szczególnie przy nieskutecznej terapii)
Leczenie farmakologiczne
W wypadku występowania zewnątrzwydzielniczej niewydolności trzustki stosuje się substytucję farmakologiczną enzymów trzustkowych.
Leczenie chirurgiczne
Metody leczenia chirurgicznego[12] stosuje się w przypadkach bólu opornego na inne metody terapii, niemożności wykonania lub niepowodzeniu terapii endoskopowej oraz przy podejrzeniu zmian nowotworowych.
- operacje drenażowe
- pankreatojejunostomia sposobem Partingtona i Rochellego
- operacja Puestowa
- operacje resekcyjne
- modyfikacja operacji Whipple'a
- pankreatojejunostomia sposobem Freya
- resekcja głowy trzustki z zaoszczędzeniem dwunastnicy (operacja Begera)
- resekcja dystalna
- całkowita pancreatektomia (można połączyć z autoprzeszczepieniem wysp trzustkowych)
- operacje zwężeń przewodu pokarmowego związanych z przewlekłym zapaleniem trzustki
Zobacz też
Bibliografia
- Andrzej Szczeklik: Choroby wewnętrzne stan wiedzy na rok 2010. Wyd. II. Kraków: medycyna praktyczna, 2010. ISBN 978-83-7430-255-5.
- Gastroenterologia Nettera. Wrocław: Elsevier Urban & Partner, 2010. ISBN 978-83-7609-185-3.
Przypisy
- ↑ B. Etemad, DC. Whitcomb. Chronic pancreatitis: diagnosis, classification, and new genetic developments.. „Gastroenterology”. 120 (3), s. 682-707, Feb 2001. PMID: 11179244.
- ↑ JS. Tolstrup, L. Kristiansen, U. Becker, M. Grønbaek. Smoking and risk of acute and chronic pancreatitis among women and men: a population-based cohort study.. „Arch Intern Med”. 169 (6), s. 603-9, Mar 2009. DOI: 10.1001/archinternmed.2008.601. PMID: 19307524.
- ↑ D. Yadav, RH. Hawes, RE. Brand, MA. Anderson i inni. Alcohol consumption, cigarette smoking, and the risk of recurrent acute and chronic pancreatitis.. „Arch Intern Med”. 169 (11), s. 1035-45, Jun 2009. DOI: 10.1001/archinternmed.2009.125. PMID: 19506173.
- ↑ DC. Whitcomb. Hereditary pancreatitis: new insights into acute and chronic pancreatitis.. „Gut”. 45 (3), s. 317-22, Sep 1999. PMID: 10446089.
- ↑ D. A. O’reilly, B. M. Yang, J. E. Creighton, A. G. Demaine i inni. Mutations of the Cationic Trypsinogen Gene in Hereditary and Non-Hereditary Pancreatitis. „Digestion”. 64, s. 54, 2001. DOI: 10.1159/000048839.
- ↑ CP. Choudari, TF. Imperiale, S. Sherman, E. Fogel i inni. Risk of pancreatitis with mutation of the cystic fibrosis gene.. „Am J Gastroenterol”. 99 (7), s. 1358-63, Jul 2004. DOI: 10.1111/j.1572-0241.2004.30655.x. PMID: 15233679.
- ↑ K. Truninger, H. Witt, J. Köck, A. Kage i inni. Mutations of the serine protease inhibitor, Kazal type 1 gene, in patients with idiopathic chronic pancreatitis.. „Am J Gastroenterol”. 97 (5), s. 1133-7, May 2002. DOI: 10.1111/j.1572-0241.2002.05673.x. PMID: 12014716.
- ↑ RW. Ammann, B. Muellhaupt. The natural history of pain in alcoholic chronic pancreatitis.. „Gastroenterology”. 116 (5), s. 1132-40, May 1999. PMID: 10220505.
- ↑ K. Mergener, J. Baillie. Chronic pancreatitis.. „Lancet”. 350 (9088), s. 1379-85, Nov 1997. DOI: 10.1016/S0140-6736(97)07332-7. PMID: 9365465.
- ↑ MF. Catalano, A. Sahai, M. Levy, J. Romagnuolo i inni. EUS-based criteria for the diagnosis of chronic pancreatitis: the Rosemont classification.. „Gastrointest Endosc”. 69 (7), s. 1251-61, Jun 2009. DOI: 10.1016/j.gie.2008.07.043. PMID: 19243769.
- ↑ Andrzej Szczeklik: Choroby wewnętrzne stan wiedzy na rok 2010. Wyd. II. Kraków: medycyna praktyczna, 2010, s. 313, 1403. ISBN 978-83-7430-255-5.
- ↑ Postępy w chirurgii trzustki w 2005 roku w mp.pl
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.Autor: Hellerhoff, Licencja: CC BY-SA 3.0
Chronische Pankreatitis mit multiplen Verkalkungen in der Computertomographie.

