Intubacja
Intubacja – umieszczenie plastikowej rurki, zwanej rurką intubacyjną, w tchawicy pacjenta w celu zapewnienia drożności dróg oddechowych. Rurka wprowadzana jest najczęściej przez usta za pomocą laryngoskopu. Zabieg ten jest wykonywany przez anestezjologa lub, w przypadku zatrzymania krążenia, do którego doszło poza szpitalem, przez lekarza systemu, pielęgniarkę systemu lub ratownika medycznego.
Metody
Przed intubacją należy dokonać oceny warunków aby ustalić jej stopień trudności[1], które mogą mieć podłoże anatomiczne wrodzone lub nabyte[2][1]. Najważniejszy jest wywiad i badanie przedmiotowe[3]. Trudności można oszacować na podstawie testu Mallampatiego oglądając gardło pacjenta przy maksymalnie wysuniętym języku o maksymalnie otwartych ustach[4][1], jednak nie jest on wystarczający gdyż zwraca wysoką liczbę fałszywie dodatnich wyników na poziomie około 50%[5]. Podobne wyniki można uzyskać stosując skalę Wilsona[6], która obejmuje takie czynniki jak masę ciała, ruchomość kręgosłupa w odcinku szyjnym, ruchomość w stawach skroniowo–żuchwowych, cofniętą brodę i wystające zęby[7]. Możliwość laryngoskopii bezpośredniej pozwala wykluczyć test Patila, w którym mierzy się odległość między wyniosłością krtaniową chrząstek tarczowatych a szczytem bródki przy maksymalnie wyprostowanej głowie[5]. Innym wskaźnikiem jest ruchomość szyjnego odcinka kręgosłupa. Jeśli zakres ruchów jest mniejszy niż 90° to prawdopodobieństwo wystąpienia intubacji trudnej jest wysokie[8]. Problemem może być również ciężki stan chorego oraz urazy okolic głowy i szyi[1].
Ochrona własna wykonującego intubację oraz asystenta składa się zazwyczaj z rękawiczek jednorazowych, w przypadku podejrzenia infekcji oddechowych (np. COVID-19) niezbędne może być rozszerzenie ochrony o maskę, rękawiczki, gogle, fartuch i jednorazowe obuwie i/lub ochraniacz na obuwie[9].
Rurkę intubacyjną należy odpowiednio dobrać stosownie do wieku i budowy pacjenta[1]. W przypadku intubacji dzieci dobrze mieć przygotowane trzy rozmiary[10].
Najczęściej rurka jest wprowadzana przez usta[11][12] z pomocą laryngoskopu[13] pod kontrolą wzroku[14]. Czasami korzystna może być intubacja przez nos[15][12], na przykład podczas zabiegów w obrębie jamy ustnej[16][11][17] lub u pacjentów wymagających intubacji przez dłuższy czas[18]. W takim przypadku intubację rozpoczyna się od wprowadzania rurki przez nos aż do momentu uwidocznienia jej końca w gardle, dopiero w tym momencie następuje użycie laryngoskopu, a proces jest kontynuowany w typowy sposób[18][15].
Jeśli uwidocznienie nagłośni jest niemożliwe należy rozważyć wykonanie intubacji „na ślepo”[19]. W każdym przypadku konieczne jest sprawdzenie poprawności przez osłuchanie płuc i obserwację ruchów oddechowych[15]. Dobrym wskaźnikiem umieszczenia rurki intubacyjnej może być zapis kapnografu, lecz należy zachować ostrożność w przypadku pacjentów, którzy na krótko przed zabiegiem spożywali napoje gazowane lub środki neutralizujące kwas[20]. Rurkę intubacyjną należy zabezpieczyć przed przemieszczaniem się za pomocą plastra lub taśmy[17][21].
Jeśli istnieje ryzyko aspiracji treści żołądkowej wykonywana jest intubacja szybka[15][22]. Grupami ryzyka wymagającymi intubacji szybkiej są takie przypadki jak ciąża, otyłość, niedrożność przewodu pokarmowego, osłabienie odruchów z dróg oddechowych oraz „pełny żołądek”[15]. Najbezpieczniej przeprowadzić ją u przytomnego pacjenta[22]. Należy jednak unikać długotrwałego zwiotczania mięśni szkieletowych w przypadku podejrzenia intubacji trudnej[23]. Lekiem z wyboru stosowanym w intubacji szybkiej jest sukcynylocholina, która wywołuje zwiotczenie po 60–90 sekundach[24], a jej kliniczny czas działania nie przekracza standardowo 10 minut[24].
Intubacją trudną określa się każdy przypadek, w którym doświadczonemu anestezjologowi jej przeprowadzenie zajmuje więcej niż 10 minut lub trzecia próba kończy się niepowodzeniem[25][12]. Najbezpieczniej przeprowadzić ją u przytomnego pacjenta za pomocą laryngoskopu, fiberoskopu[22] lub bronchofiberoskopu[26][27]. Konieczne może być użycie ruchomego stanowiska do trudnych intubacji oraz obecność dodatkowych osób do pomocy[27][28]. Ostatecznie może wystąpić potrzeba wykonania tracheotomii lub konikotomii[27][29]. Stwierdzona trudna intubacja oznacza, że pacjent powinien być z wyboru intubowany metodą fiberoskopową[30]. Możliwe jest również zastosowanie rurki Guedela lub Wendla[31].
Alternatywnym rozwiązaniem w przypadku intubacji trudnej może być intubacja wsteczna[32][33][34] jednak jest ona wykonywana rzadko[33]. Polega ona na nakłuciu więzadła pierścienno-tarczowego celem przeprowadzenia prowadnicy z krtani do ust, po której następnie wprowadza się rurkę intubacyjną[33][34]. Po umieszczeniu rurki prowadnica jest usuwana[32].
Zastosowanie
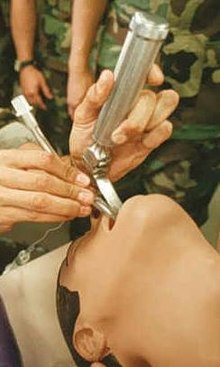
Intubacja zapewnia:
- zabezpieczenie drożności dróg oddechowych, a tym samym dostarczanie pacjentowi mieszaniny gazów usypiających i tlenu podczas znieczulenia ogólnego w czasie operacji[35][36],
- prowadzenie oddechu zastępczego przy pomocy respiratora (maszyna umożliwiającą wymianę mieszaniny oddechowej w płucach) lub worka samorozprężalnego u niektórych pacjentów leżących na oddziałach intensywnej terapii[37] i oddziałach intensywnej opieki pooperacyjnej[38],
- ochronę przed aspiracją treści pokarmowej[35][36],
- drogę usuwania wydzielin z dróg oddechowych, jednak powinno się tego unikać, gdyż odsysanie z tchawicy wiąże się z szeregiem powikłań[39].
Wskazania
- Jest jedną z metod udrażniania dróg oddechowych w resuscytacji. Zapobiega również niebezpieczeństwu zachłyśnięcia się treścią pokarmową znajdującą się w żołądku pacjenta[4][12].
- Każdy pacjent nieprzytomny (GCS≤8) musi zostać zaintubowany.
- Stosowana podczas zabiegów w znieczuleniu ogólnym[12]. Rurka intubacyjna wprowadzana jest do tchawicy u pacjenta znieczulonego i zwiotczonego lub nieprzytomnego np. po NZK. Po zakończonym zabiegu (najczęściej) rurka intubacyjna zostaje usunięta.
- Jeżeli zaistnieje konieczność prowadzenia długotrwałej sztucznej wentylacji (najczęściej u pacjentów oddziałów intensywnej terapii), wtedy po ok. 7 dniach rurka intubacyjna jest usuwana, natomiast w jej miejsce jest zakładana sztuczna droga oddechowa, tzw. tracheotomia[40], którą rozważa się od razu, jeśli przewidywany czas sztucznej wentylacji przekracza 21 dni lub bezpośrednio po zabiegu wiadomo, że będzie trwała długo[40]. Polega ona na umieszczeniu krótkiej, plastikowej rurki w tchawicy pacjenta, lecz w odróżnieniu od intubacji, koniec rurki zostaje wyprowadzony nie przez usta, ale przez przednią ścianę szyi w okolicy uwypuklenia krtani.
Kontrola położenia rurki
Ze względu na ryzyko przypadkowego zaintubowania przełyku lub zaintubowanie oskrzela zamiast tchawicy należy zawsze skontrolować położenie rurki intubacyjnej. Prawidłowe położenie rurki może być ocenione na podstawie następujących objawów:
- objawy pewne:[12]
- przejście rurki przez struny głosowe pod kontrolą wzroku,
- w kapnometrii pomiar końcowowydechowego CO2,
- kontrola za pomocą bronchoskopu z uwidocznieniem ostrogi tchawicy,
- zdjęcie RTG klatki piersiowej[41],
- objawy niepewne:[12]
- stałe wysycenie tlenem (stałe SpO2),
- obustronnie, symetrycznie słyszalne szmery oddechowe (nad postawami płuc i nad szczytami, dodatkowo należy osłuchać nadbrzusze w celu wykluczenia bulgotania w żołądku - objaw zaintubowania przełyku)[41],
- para wodna obecna w rurce intubacyjnej,
- łatwe prowadzenie oddechu za pomocą worka samorozprężalnego.
Ekstubacja
Ekstubacja to proces usunięcia rurki intubacyjnej[42]. Przed ekstubacją należy podać do oddychania 100% tlen[43], należy również dokonać odsysania wydzieliny z tchawicy i gardła[42]. Ekstubację najlepiej wykonać na wdechu[43][44]. Tlen należy podawać jeszcze przez kilka minut po usunięciu rurki intubacyjnej[42][44] przez maskę twarzową[43]. Obowiązkowo należy się upewnić, że pacjent oddycha swobodnie[42] i potrafi samodzielnie zapewnić sobie drożność dróg oddechowych np. odruchem kaszlowym[43].
Decyzję o ekstubacji podejmuje się gdy:
- pacjent jest w stanie prowadzić wentylację spontaniczną[45][46][44] (częstość oddechu 8-20/min)[46],
- posiada zdolność połykania[45],
- pacjent ma zdolność odkrztuszania[45] (odruchy obronne)[46],
- pacjent jest dostatecznie świadomy[44] i reaguje na polecenia (np. otwiera oczy na polecenie)[46],
- prawidłowa wartość saturacji tlenem[46].
Główne powikłania intubacji
W czasie laryngoskopii
- Niezamierzona intubacja przełyku i zachłyśnięcie treścią żołądkową[41].
- Niezamierzona intubacja oskrzela, zwykle prawego i w konsekwencji brak wentylacji obu płuc[41].
- Uszkodzenie uzębienia[12], włącznie z wybiciem zęba / zębów. (w przypadku konieczności zaintubowania pacjenta w bardzo krótkim czasie np. przy uszkodzeniu gardła podczas wypadku)
- Uszkodzenie, zranienie warg, podniebienia miękkiego, języka, języczka, nagłośni[12][47].
- Bradykardia związana z podrażnieniem nerwu błędnego[12].
Po ekstubacji
- Ból gardła[42].
- Obrzęk krtani spowodowany długotrwałym przebywaniem w niej rurki intubacyjnej[40].
- Zwężenie krtani lub tchawicy[48].
Przypisy
- ↑ a b c d e Rosenberg, Kanto i Nuutinen 1998 ↓, s. 99.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 324-326.
- ↑ Larsen 2003 ↓, s. 485.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 321.
- ↑ a b Larsen 2003 ↓, s. 487.
- ↑ Larsen 2003 ↓, s. 489.
- ↑ Larsen 2003 ↓, s. 488.
- ↑ Larsen 2003 ↓, s. 487-488.
- ↑ Koronawirus 2019-nCoV: Co anestezjolog musi wiedzieć?, Laryngoskop.eu [dostęp 2020-02-01] [zarchiwizowane z adresu 2020-02-01] (pol.).
- ↑ Larsen 2003 ↓, s. 491.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 322.
- ↑ a b c d e f g h i j Weinert 2008 ↓, s. 37.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 323.
- ↑ Berry i Knos 1999 ↓, s. 79.
- ↑ a b c d e Berry i Knos 1999 ↓, s. 80.
- ↑ Anestezjologia 2001 ↓, s. 219.
- ↑ a b Rosenberg, Kanto i Nuutinen 1998 ↓, s. 100.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 324.
- ↑ Berry i Knos 1999 ↓, s. 80-81.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 403.
- ↑ MacIntyre i Branson 2008 ↓, s. 96-97.
- ↑ a b c Rosenberg, Kanto i Nuutinen 1998 ↓, s. 102.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 401.
- ↑ a b Miller 2012 ↓, s. 686.
- ↑ Hanson 2009 ↓, s. 60.
- ↑ Gwinnutt 1999 ↓, s. 53.
- ↑ a b c Hanson 2009 ↓, s. 61.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 327.
- ↑ Berry i Knos 1999 ↓, s. 81.
- ↑ Larsen 2003 ↓, s. 508.
- ↑ Weinert 2008 ↓, s. 40.
- ↑ a b Rosenberg, Kanto i Nuutinen 1998 ↓, s. 103.
- ↑ a b c Robinson i Hall 2006 ↓, s. 37.
- ↑ a b Anestezjologia 2001 ↓, s. 222.
- ↑ a b Anestezjologia 2001 ↓, s. 216.
- ↑ a b Gwinnutt 1999 ↓, s. 47.
- ↑ Hanson 2009 ↓, s. 71.
- ↑ Hanson 2009 ↓, s. 80.
- ↑ MacIntyre i Branson 2008 ↓, s. 99-191.
- ↑ a b c Rybicki 2009 ↓, s. 498.
- ↑ a b c d Szczeklik 2010 ↓, s. 1191.
- ↑ a b c d e Rosenberg, Kanto i Nuutinen 1998 ↓, s. 107.
- ↑ a b c d Aitkenhead, Smith i Rowbotham 2008 ↓, s. 332.
- ↑ a b c d Anestezjologia 2001 ↓, s. 614.
- ↑ a b c Rosenberg, Kanto i Nuutinen 1998 ↓, s. 483.
- ↑ a b c d e Weinert 2008 ↓, s. 42.
- ↑ Gwinnutt 1999 ↓, s. 54.
- ↑ Gronkiewicz i in. 2015 ↓.
Bibliografia
- Alan R. Aitkenhead, Graham Smith, David J. Rowbotham, Anestezjologia, t. 1, Wrocław: Elsevier Urban & Partner, 2008, ISBN 978-83-7609-005-4.
- Arnold J. Berry, Gundy B. Knos, Anestezjologia, Wrocław: Urban & Partner, 1999, ISBN 83-85842-89-6.
- Zuzanna Gronkiewicz i inni, Przedłużona intubacja i tracheotomia w etiologii zwężeń krtani i tchawicy, „Otorynolaryngologia”, 14 (3), 2015, s. 117–126 (pol.).
- Carl L. Gwinnutt, Anestezjologia kliniczna, Wrocław: Urban & Partner, 1999, ISBN 83-87944-10-6.
- C. Wiliam Hanson III, Procedury w intensywnej terapii, Warszawa: MED-MEDIA, 2009, ISBN 978-83-60418-30-7.
- Reinhard Larsen, Anestezjologia, Wrocław: Urban & Partner, 2003, ISBN 83-87944-14-9.
- Neil R. MacIntyre, Richard D. Branson, Mechaniczna wentylacja, Joanna Pilecka (tłum.), Łódź: Wydawnictwo ADI, 2008, ISBN 83-900-299-2-8.
- Ronald D. Miller, Anestezjologia, t. 1, Wrocław: Elsevier Urban & Partner, 2012, ISBN 978-83-7609-605-6.
- Neville Robinson, George Hall, Anestezja praktyczna, Warszawa: Wydawnictwo Lekarskie PZWL, 2006, ISBN 83-200-3328-4.
- Per Rosenberg, Jussi Kanto, Lauri Nuutinen, Anestezjologia, Gdańsk: Novus Orbis, 1998, ISBN 83-85560-42-4.
- Zbigniew Rybicki, Intensywna terapia dorosłych, Lublin: Makmed, 2009, ISBN 978-83-927780-4-2.
- Andrzej Szczeklik (red.), Choroby wewnętrzne, Kraków: Wydawnictwo Medycyna Praktyczna, 2010, ISBN 978-83-7430-216-6.
- Mark Weinert, Anestezjologia. Crash Course, Wrocław: Elsevier Urban & Partner, 2008, ISBN 978-83-60290-44-6.
- Anestezjologia, Praca zbiorowa, Kraków: Medycyna Praktyczna, 2001, ISBN 83-88092-37-5.
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.Intubation
Autor: Oryginalnym przesyłającym był Philipp Lensing z niemieckiej Wikipedii, Licencja: CC-BY-SA-3.0
Intubationsbesteck aus einem Rettungswagen
- Quelle: Fotografiert am 16.02.2005
- Fotograf: Philipp Lensing
(c) en:User:Felsir, CC-BY-SA-3.0
1: Nasal cavity; 2: Hard palate; 3: Soft palate; 4: Tongue; 5: Lips; 6: Tissue to be used for the surgery







